За внезапната сърдечна смърт и за превенцията й разговаряме с началника на Кардиологичната клиника доц. д-р Добрин Василев.
– Доц. Василев, какво представлява внезапната сърдечна смърт?
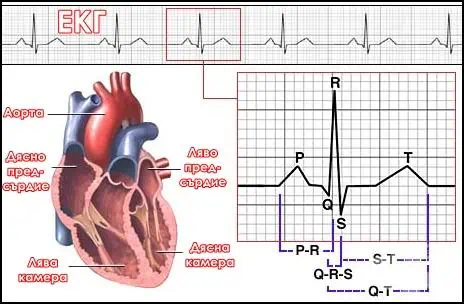
– Внезапна сърдечна смърт възниква в най-тежката форма на исхемичната болест на сърцето, както и при всички синдроми и сърдечносъдови заболявания, които водят до смърт на пациента в рамките на минути до часове. Неприятното е, че преди това състояние няма период на тежко изявена симптоматика и че както пациентът, така и здравната система е неподготвена. По тази причина в света се провеждат много проучвания, за да се определят предвестниците на внезапната сърдечна смърт. Целта е да се елиминират причините, които биха довели до спиране циркулацията на кръвта. Ако тези причини не могат да се контролират, тогава здравната система трябва да е готова да предприеме адекватни медицински мерки, за да може пациентът да възстанови жизнените си показатели. За съжаление, с внезапна сърдечна смърт може да завършат много заболявания: от най-честата – исхемичната болест на сърцето, до по-редки, но опасни болести като хипертрофичната кардиомиопатия – вродено генетично заболяване на сърдечния мускул, което се среща при 1 на 500 души. Ние имаме регулярно пациенти с кардиомиопатии, които нямат засягане на съдовете на сърцето, не са поразени от атеросклероза, а сърдечният им мускул е увреден – било то генетично още при формирането си, било от външни фактори, и тази увреда може да доведе до спиране на циркулацията на кръвта.
– Как откривате животозастрашаващите аритмии и състояния у пациентите? Има ли смисъл да се прави скрининг сред цялото население?
– Досега за съжаление нито едно проучване не е доказало, че има полза от масов скрининг на населението. Но е полезно хората, които по принцип са с по-висок риск от внезапна сърдечна смърт, да минат на скринингово изследване. Това са практически всички пациенти, преживели сърдечен инфаркт, както и тези, които имат вероятно сърдечно заболяване или патологични промени в кардиограмата, или различни видове сърдечни шумове, установени при физикален преглед със слушалка. Освен тези пациенти профилактично трябва да се прегледат всички спортуващи, не само професионалните спортисти, но и аматьорите.
Д-р Добрин Василев
– Какво включва скрининговото изследване на хора, застрашени от внезапна сърдечна смърт?
– Клиничен преглед с електрокардиография и с ехокардиография, за да се установи дали има структурни увреждания на миокарда (сърдечния мускул). Наличието на увреда в сърдечния мускул само по себе си вече е риск за внезапна сърдечна смърт. Затова е полезно да се ходи на профилактични прегледи. Един здрав човек трябва да се преглежда поне веднъж на три до пет години по собствена инициатива. В Германия обаче това е почти задължително, защото ако не отидеш на профилактичния преглед, след това си плащаш значим процент от цената на лечението. Крайно време е това да се случи и в България, защото ми омръзна да идват пациенти в краен стадий на заболяването, а близките да ми обясняват, че преди това човекът бил в прекрасно здраве.
Хората от високорисковата група, която вече описах, трябва да ходят по-често на прегледи дори нищо да не ги тревожи. Поне веднъж в годината трябва да отидат на лекар и да си направят базовите изследвания. Защото е много по-лесно да се превентира едно състояние, отколкото след това да се лекуват последиците му. А при внезапната сърдечна смърт лечението на последиците обикновено е невъзможно, защото в 70% от случаите хората умират.
– Каква е превенцията за високорисковите пациенти, които са диагностицирани като такива?
– Високорисковите пациенти подлежат на допълнителна рискова стратификация. Които са асимптомни, спокойни и имат структурно нормални сърца, трябва веднъж в годината да минават на профилактичен преглед. Останалите според степента на засягане на сърцето подлежат на по-чест и строг медицински контрол. При тях задължително трябва да се прави електрокардиографски запис с холтер за 24 часа, за 48 часа, дори за три денонощия, за да се установят ритъмни или проводни нарушения на сърцето. Такова изследване може да хване най-ранните предвестници на внезапната сърдечна смърт. Вече е доказано, че при пациентите с исхемична болест на сърцето – със стеснения и запушвания на съдовете, отварянето на запушените артерии води до по-ниска честота на фатални камерни аритмии и внезапна сърдечна смърт. Точно тези пациенти съветвам да се обърнат към експертни центрове, където могат да им помогнат, като им възстановят пълното кръвоснабдяване на миокарда – с операция или с поставяне на стент.
При друга, немалка група пациенти, трябва да се поставят специални устройства – имплантируеми кардиовертер дефибрилатори. Само с тяхна помощ може да се гарантира, че няма да изпаднат в състояние на внезапна сърдечна смърт. Защото, когато възникне животозастрашаваща аритмия, тези устройства правят автоматично дефибрилация и прекратяват аритмията чрез подаване на електроимпулс от вкаран в сърцето електрод. Имплантирането на кардиовертер дефибрилатор наподобява много на поставяне на пейсмейкър, което е напълно рутинна процедура.
– На всички пациенти, които имат нужда от кардиовертер дефибрилатор, ли се поставят тези устройства?
– За съжаление – не, заради огромната финансова тежест за пациента. Все още тези устройства се заплащат само частично от Здравната каса и се налага пациентът да доплаща значителна сума – в хиляди левове. В нашата болница доплащането е между 4000 и 5000 лева. Но в други лечебни заведения доплащането достига 15 000 лева за същото устройство. Най-често пациентът има нужда от кардиовертер дефибрилатор, но не може да си го позволи, особено най-новите устройства CRT-D. Поставят се няколко електрода в сърцето, които не само че прекъсват животозастрашаващата аритмия, но и подпомагат да се възстанови нормалната работа на сърдечния мускул. Реално в едно устройство са вкарани две функции, за които допреди няколко години се използваха две различни устройства. За съжаление обаче, за тези устройства има значително доплащане от пациентите.
– На колко българи годишно е необходимо имплантиране на кардиовертер дефибрилатор?
– Няма статистически достоверна статистика у нас. На практика индикация за поставяне на такова устройство имат всички пациенти, изкарали миокарден инфаркт и имащи понижена фракция на изтласкване (степен на съкращение на левокамерния мускул под 35%). А поставяме само двадесетина кардиовертер дефибрилатори на година, което е изключително малко. В Германия например тези устройства са имплантирани на десетки хиляди пациенти. В САЩ 70% от разходите за всички кардиологични устройства се отделят само за кардиовертер дефибрилатори. При американците такава профилактика се заплаща от техните застрахователни дружества, защото доказано предотвратява внезапната сърдечна смърт.
– Каква е идеята на вашата кампания с безплатни прегледи?
– От една страна, да дадем на повече пациенти адекватна професионална помощ. Потресен съм, че на преглед идват хора, буквално недокоснати от здравната система. От друга страна, това е кампания, подета от Българското дружество на кардиолозите, за да обърне внимание обществото на проблема внезапна сърдечна смърт. Ние в Александровска болница се опитваме да накараме максимален брой хора да си обърнат внимание на здравето на сърцето.
Освен това решихме всеки месец на страницата на кардиологичната ни клиника във фейсбук да публикуваме цикъл от лекции с обсъждане на клинични случаи в кардиологията. Лекциите ще са отворени и достъпни и за пациенти, и за лекари. Препоръчително е да ги видят колегите. Първият ни дискусионен клуб е на 27 юни.
Мара КАЛЧЕВА
Източник: https://zdrave.to/